【摘要】 随着社会老龄化、过度使用视频终端等,干眼的患病率日益升高,致病因素呈现复杂性和多样性 。临床对干眼诊疗展开了不懈的研究、探讨和总结 。为了更好规范和推动干眼诊疗工作发展,中华医学会眼科学分会角膜病学组联合中国医师协会眼科医师分会角膜病学组,继2013年发布《干眼临床诊疗专家共识(2013)》,基于最新临床研究结果和临床经验,总结和凝练临床观点和认识, 围绕干眼的临床诊疗,修订并发布新版专家共识,以满足临床实践需求。
【关键词】干眼综合征;诊疗准则(主题)
干眼是全球范围导致眼部不适的常见眼病。社会老龄化、过度使用视频终端、睡眠障碍等,使干眼的患病率日益升高 。中华医学会眼科学分会角膜病学组于 2013 年发布的《干眼临床诊疗专家共识(2013)》,在规范我国干眼的诊断和治疗,提高各级眼科医师对干眼的认识等方面,起到了非常重要的作用。随着大众生活方式的改变,干眼的致病因素呈现复杂性和多样性 ,临床对干眼的发病机制、检查和诊断方法及治疗技术等展开了不懈的广泛研究、探讨和总结。
为了更好规范和推动干眼诊疗工作发展,提高我国干眼诊疗水平,中华医学会眼科学分会角膜病学组与中国医师协会眼科医师分会角膜病学组联合,基于最新临床研究结果和临床经验,总结和凝练临床观点和认识,修订并更新干眼临床诊疗专家共识,以满足临床实践需求。
一、干眼的定义
干眼是一类多因素导致的眼表疾病,表现为泪液的质、量及流体动力学异常引起的泪膜不稳定或眼表微环境失衡,可伴有泪液渗透压升高以及眼 表组织炎性反应、损伤、神经异常,临床出现眼部干涩、烧灼感、畏光、异物感、疼痛及视觉功能障碍等多种症状。
二、干眼的流行病学特征和危险因素
全球干眼的患病率为5%~50%,我国现有流行病学研究结果显示,干眼的患病率约21.0%~52.4%。
干眼的危险因素分为5类。
(1)遗传因素:双生子研究结果证实,干眼症状及体征具有一定遗传概率。
(2)全身因素:亚裔、女性尤其更年期后或老龄女性;全身免疫系统疾病及内分泌系统疾病,如类风湿性关节炎、Sjögren 综合征、Stevens-Johnson 综合征、移植物抗宿主病、甲状腺功能异常、糖尿病;雄激素缺乏;精神类问题,如焦虑、抑郁状态;全身长期使用药物,如抗组胺药、抗抑郁药、抗焦虑药、异维A酸和化学治疗药物、抗雄激素药物、绝经后激素替代药物、治疗高血压药物等。
(3)生活方式相关因素:睡眠障碍,长时间注视视频终端,不良饮食习惯,吸烟。
(4)眼部因素:眼部用药,如抗青光眼药物、含防腐剂滴眼液等;各种眼表疾病和损伤,长期戴角膜接触镜,行角膜手术、白内障摘除手术(包括飞秒激光辅助的手术)、眼睑手术等。
(5)环境因素:高原缺氧、紫外线照射、低湿度地区、环境污染、空调环境。
三、干眼的病理生理改变
眼表泪膜稳态失衡是干眼病理过程的核心驱动因素。泪膜、角膜、结膜、泪腺、副泪腺、眼睑、睫毛及眼表神经 ,共同构成眼表微环境并维持其健 康,其中任何部分异常均可导致泪膜稳态失衡,引起眼表炎性反应,从而直接或间接导致角膜、结膜上皮和杯状细胞损伤及凋亡,进一步加剧泪膜不稳 定、泪液高渗透压及炎性反应的级联反应,形成病理恶性循环,最终导致干眼加重和迁延。
四、干眼的分类和分级
(一)干眼的分类
按泪膜结构和功能进行分类。
1. 水液缺乏型:因水液性泪液生成不足和(或)质量异常引起,如Sjögren综合征等。
2. 脂质异常型:因泪膜脂质层的质或量出现异常引起,如睑板腺功能障碍(meibomian gland dysfunction,MGD)、睑缘炎等。
3. 黏蛋白缺乏型:因眼表上皮细胞尤其杯状细胞受损引起,如眼表烧伤、药物毒性作用、长期戴角膜接触镜等。
4. 泪液动力学异常型:因瞬目异常、泪液排出异常、结膜松弛、眼睑闭合不全等引起。
5. 混合型:临床最常见类型,表现为两种及以上类型 。单一类型干眼若治疗不及时或治疗效果不佳,可发展为混合型。
(二)干眼的分级
1. 轻度:裂隙灯显微镜检查,无明显眼表损伤体征(角膜荧光素染色点数<5个),泪膜破裂时间(tear film breakup time,TBUT)为5s以上至10s。
2. 中度:裂隙灯显微镜检查,角膜损伤范围不超过2个象限 ,和(或)角膜荧光素染色点数≥5个且<30个,TBUT为 2~5s。
3. 重度:裂隙灯显微镜检查,角膜损伤范围为2个象限及以上 ,和(或)角膜荧光素染色点数≥30个,TBUT<2s。角膜荧光素染色点融合为粗点、片状,或者伴有丝状物。
五、干眼的问诊和检查
(一)干眼问诊
1. 病史:全身和眼部疾病史、手术史,全身和眼部用药史,生活工作情况,视频终端使用情况,睡眠情况,角膜接触镜配戴情况等。
2. 主诉和症状:包括眼干涩、烧灼感、异物感、刺痛、畏光、眼红、视物模糊、视力波动等常见症状。可酌情使用中国干眼问卷量表、眼表面疾病指数、干眼问卷5等问卷调查表进行筛查。
(二)干眼检查
临床需要根据多种检查结果综合评估病情。为了避免多项检查相互干扰,须先行非侵入式检查 ,后行侵入式检查 。
推荐检查顺序:询问病史, 问卷量表评估 ,裂隙灯显微镜检查 ,检测泪河高度和TBUT,行角膜和结膜染色和泪液分泌试验(Schirmer 试验),检查睑板腺形态和睑板腺分泌功能、角膜知觉,行其他辅助检查,以便更全面、精准诊断干眼并制订个性化治疗方案。
1. 裂隙灯显微镜检查:观察眼睑、睑缘、睫毛根部、睑板腺、泪河高度、角膜和结膜状态等,重点检查是否有倒睫、睑缘炎、MGD、角膜上皮损伤、结膜充血以及瞬目频率和眼睑闭合情况等。
2. 脂质相关评估:
(1)泪膜脂质层厚度:使用眼表干涉仪,根据图像的颜色和亮度估计脂质层厚度 。脂质层厚度应为15~157nm,平均厚度为42nm。诊断MGD的脂质层厚度界值为75nm,灵敏度为65.8%,特异度为63.4%,其在干眼诊断中的价值尚不明确。
(2)睑缘及睑板腺开口形态:睑缘充血,出现毛细血管扩张、过度角化、形态不规整、新生血管,睑板腺口出现脂帽、隆起、脂栓等,提示 MGD。
(3)睑板腺排出能力及分泌物性状:使用睑板腺检查器,每只眼上下眼睑各检测鼻侧、中间、颞侧3个部位,每个部位观察 5个腺体。
评分标准:
①睑板腺分泌物排出评分:所有腺体开口均有分泌物排出为0分;3~4个腺体开口有 分泌物排出为1分;1~2个腺体开口有分泌物排出为2分;所有腺体开口均无分泌物排出为3分。每只眼的上下眼睑分别评分,总分最高为9分,3分及以上为异常 。
②睑板腺分泌物性状评分:透明清亮液状分泌物为0分,混浊样液状分泌物为1分,混浊颗粒状分泌物为2分,浓稠牙膏状分泌物或无法排 出为3分 。每只眼的上下眼睑分别评分,0分为正常,1分及以上为异常。
(4)睑板腺形态检查:使用睑板腺红外成像技术观察和评估。
(5)蠕形螨检测:双眼上下眼睑各拔3根睫毛,显微镜下蠕形螨检出数量≥3 只/睑,为蠕形螨感染阳性。也可使用共聚焦显微镜对睫毛毛囊内蠕形 螨进行实时观察和计数。
(6)泪膜规则性检测:行角膜地形图检查,观察角膜表面规则性指数和表面不对称指数。行泪膜像差分析检查,分析泪膜动力学特性和泪膜稳定性。
3. 水液相关评估:
(1)Schirmer 试验:SchirmerⅠ试验在无表面麻醉下滤纸湿长>10 mm/5min为正常,在表面麻醉下滤纸湿长>5 mm/5min为正常。SchirmerⅡ试验可帮助鉴别Sjögren综合征。
(2)泪河高度:可使用裂隙灯显微镜、眼表综合分析仪、眼前节相干光层析成像术等,检测泪河高度,正常值为大于0.2mm。
4.黏蛋白相关评估:
(1)眼表细胞染色:结膜虎红或丽丝胺绿染色,阳性为未被黏蛋白或多糖蛋白复合物保护的眼表上皮细胞、死亡或变性的角膜和结膜上皮细胞。
(2)泪膜蕨类试验:在光学显微镜下,健康人泪液干燥后形成的蕨样结晶图形紧凑致密,干眼患者泪液形成的图形混乱或呈碎片状,黏蛋白严重缺乏者甚至不形成蕨样结晶图形。
(3)印迹细胞学检查:临床较少使用。将醋酸纤维膜贴于眼表,通过固定和相应染色,观察杯状细胞密度和形态以及角膜和结膜的上皮细胞。
(4)结膜充血分析:是眼表炎性反应的评估指标之一 。使用干眼综合分析仪的眼红分析模块,对球结膜充血程度进行自动分级。
5.泪液动力学评估:使用裂隙灯显微镜或高速摄影机,对瞬目频率进行评估。
6.泪膜稳定性和眼表损伤程度评估:
(1)TBUT:TBUT>10s为正常 。目前常使用荧光素染色泪膜破裂时间(fluorescein breakup time,FBUT)和非侵入性泪膜破裂时间(non-invasive tear breakup time,NIBUT)。荧光素的量和浓度可影响检测结果,须去除试纸中多余的液体,或者采用窄试纸(宽度为1mm);此外,可用无菌滴管吸取2μl荧光素钠点入结膜囊 ,自然瞬目3次后观察。FBUT一般检测3次,取平均值;部分研究者建议取3次检测的最大值。眼表综合分析仪可自动评估NIBUT。NIBUT较传统 FBUT检测值高 。泪膜迅速破裂常见于睑板腺疾病和水液缺乏型干眼。
(2)角膜荧光素染色:钻蓝滤光片下分区域观察角膜荧光素染色情况,并进行评分 。临床常采用三分法:将角膜分为上、中、下3个区域,根据每个区域角膜上皮荧光素染色情况进行评分,无染色为0分,染色点数1~30个为1分,染色点数>30个且染 色点未融合为2分,出现角膜片状染色融合、丝状 物及溃疡等为3分;总分为9分。
7. 其他检查:对于怀疑三叉神经功能障碍者,行角膜知觉检查和共聚焦显微镜检查。可使用泪液基质金属蛋白酶 9快速诊断试剂盒,辅助判定炎性反应程度。眼部其他检查包括泪液清除率试验、眼前节OCT、泪液溶菌酶测定等 。全身其他检查包括泪腺或口唇黏膜活体组织检查、免疫相关 血清学检查等。
六、干眼的诊断和鉴别诊断
(一)诊断
1.FBUT≤5s或在无表面麻醉下SchirmerⅠ≤5mm/5min,眼部有干燥感、异物感、烧灼感、疲劳感、不适感、视力波动等主观症状之一 ,可诊断干眼。
2. 5s<FBUT≤10s,或无表面麻醉下5mm/5 min< Schirmer Ⅰ≤10mm/5min,眼部有干燥感、异物感、烧灼感、疲劳感、不适感、视力波动等主观症状之一,同时角膜和结膜荧光素染色阳性,可诊断干眼。
诊断干眼应包括干眼的分类和分级,以便针对病因进行治疗及疗效判定。
3. 干眼的诊断流程见图 1。
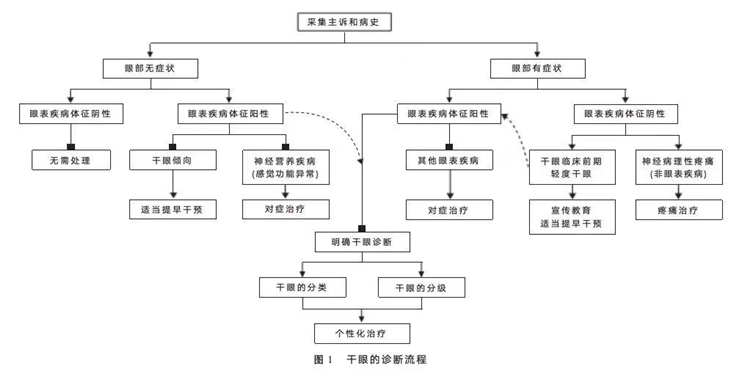
(二)鉴别诊断
视疲劳、睑缘炎、过敏、结膜炎、眼睑痉挛、上睑下垂、单纯神经病理性疼痛等多种疾病的症状和体征与干眼相似,仔细问诊并进行充分的眼部检查和必要的全身检查,有助于鉴别诊断。
七、干眼的治疗
(一)治疗目标
干眼治疗的最终目标是通过打破干眼的病理恶性循环,恢复泪膜的稳定性。同时,临床医师应帮助患者建立慢性疾病管理思维,培养良好的饮食和行为习惯,改善生活环境,达到减少干眼复发和减轻慢性化的目的。
(二)治疗原则和分级管理治疗
1.治疗原则:干眼治疗强调针对病因,根据类型、程度进行个性化治疗。首先,明确干眼的病因并给予针对性治疗 。其次,确定干眼的类型。临床多数患者同时存在不同程度的MGD和泪液分泌不足症状,治疗时须考虑患者的症状、睑板腺的生理状况、泪膜脂质的质和量、睑板腺开口是否通畅,以及泪液的生成情况、减少和缺失程度,以便制订恰当的治疗方案。
若根据上述原则进行治疗不足以改善症状,则建议采取多种措施全方位进行治疗。可口服对症药物,夜间眼部可涂用软膏;可使用加湿器改善环境湿度,同时继续采用物理疗法;对合并睑缘炎、蠕形螨感染者,应同时治疗睑缘炎;可酌情使用泪道 栓和湿房镜 。若采取多种措施全方位进行治疗的 效果仍不理想,则需要给予更加强效的干预,如戴治疗性隐形眼镜(如软性角膜绷带镜、硬性巩膜镜),使用自体或异体血清滴眼液,口服促泪液分泌药物。对于病情仍无好转者,应考虑延长局部糖皮 质激素、免疫抑制剂滴眼液的使用时间,并根据病情选择羊膜移植术、泪点封闭术等手术进行治疗。
应同时矫正倒睫、眼球突出、角膜暴露、睑内翻或外翻等。
2.分级管理治疗:
(1)轻度干眼:以消除干眼诱因为主。重视对患者进行宣传教育,如改善饮食习惯及补充营养,包括摄入足够的水分、ω-3脂肪酸、乳铁蛋白及其他营养素等。伴有肝病、心房颤动及出血性疾病者 不适合使用ω-3脂肪酸。减少吸烟,避免暴露于二手烟环境,减少环境通风以提高环境湿度。更换或 停用可能加剧症状的全身或局部药物。对于仅有轻度症状而体征不明显者,只需使用人工泪液。合并MGD者应选用含有脂质成分的人工泪液。
若上述治疗措施不足以改善症状,则可在药物治疗的同时,及早适当采用物理治疗,如热敷、睑板腺按摩、强脉冲光(intense pulsed light,IPL)治疗等 。同时,处理干眼炎性反应的病因,如清洁睑缘炎患者的睑缘。
(2)中度干眼:提倡采取多种措施全方位进行治疗 。在轻度干眼治疗的基础上,优先选择不含防腐剂的人工泪液,夜间使用黏度较高的眼膏、凝胶。重视处理眼表的炎性反应,眼部使用抗生素和(或)抗炎药物(糖皮质激素、免疫抑制剂、非甾体抗炎药滴眼液)以及促分泌剂。必要时口服大环内酯类或四环素类抗生素。
继续使用物理疗法,酌情使用泪道栓和湿房镜、护目镜、加湿器等。
(3)重度干眼:延长眼部使用抗炎药物的时间,口服促分泌剂,采用自体或同种异体血清 。须注意治疗其他基础疾病,如对于Sjögren综合征患者,可口服药物控制全身病情。对于合并丝状角膜炎患者,可清除丝状物或局部使用黏液溶解剂,如10%乙酰半胱氨酸。使用软性角膜绷带镜可有效防止丝状角膜炎复发,但干眼症状严重时,患者可能对角膜绷带镜的耐受性降低 。使用角膜绷带镜必须考虑角膜感染风险 。持续角膜上皮缺损和重度干眼患者可使用硬性巩膜镜。
手术方法包括临时或永久性泪点封闭术、睑板腺导管探通术、羊膜移植术、睑缘缝合术、唾液腺移植术等。
(三)药物治疗
人工泪液:主要包括水样人工泪液和脂质人工泪液。须长期或高频率使用时(每天使用6次以上),建议选用不含防腐剂或所含防腐剂毒性较低的药物。
2.眼部促分泌剂:3% 地夸磷索钠滴眼液可刺激结膜上皮细胞和杯状细胞分泌水分和黏蛋白,从而改善泪膜的稳定性,并促进角膜上皮修复。伐尼克兰鼻喷雾剂(每喷0.05ml,含伐尼克兰0.03mg)是高选择性胆碱能激动剂,其可激活鼻内的三叉副交感神经通路,刺激泪腺、睑板腺和杯状细胞分泌,从而增加自然泪液的产生。
3. 眼部抗炎药物:主要包括糖皮质激素、免疫抑制剂和非甾体抗炎药,可单独或联合使用。
(1)糖皮质激素:用于中重度干眼伴有眼部炎性反应者。使用原则为低浓度、短时间,炎性反应减轻时须及时减少用药次数和持续时间,避免长期 用药并发症。
(2)免疫抑制剂:为非糖皮质激素类免疫调节剂,主要为低浓度环孢素A滴眼液,可精准抑制T细胞活化和炎性反应因子释放,发挥抗炎作用,促进泪液和黏蛋白分泌,减少人工泪液使用,有效治疗干眼,阻止和延缓疾病进展,安全性良好 。利非司特滴眼液是一种新型小分子整合素抑制剂,通过抑制淋巴细胞功能相关抗原1与细胞间黏附分子1结合,降低由T淋巴细胞介导的干眼炎性反应水平。其他免疫抑制剂有他克莫司、肿瘤坏死因子α受体1片段药物 Tanfanercept,主要用于合并严重眼表炎性反应的干眼患者。
(3)非甾体抗炎药:用于轻中度干眼的抗炎治疗。
4. 促眼表修复药物:
(1)眼用血清制剂 :自体或同种异体血清用于合并角膜并发症且常规眼部药物治疗无效的重症干眼患者,如眼表烧伤、Sjögren综合征、Stevens Johnson综合征等。小牛血去蛋白提取物眼用凝胶可促进眼表上皮修复(详细内容参考《中国自体血清滴眼液治疗角膜及眼表疾病专家共识 (2020年)》)。
(2)促眼表修复眼用制剂:以成纤维细胞生长因子、表皮生长因子、维生素A等为有效成分的滴眼液。
5.全身非抗生素药物:口服毛果芸香碱和西维美林可改善Sjögren 综合征的干眼症状,常见不良反应为大量出汗 。研究结果显示,口服ω-3脂肪酸和亚油酸,可改善眼表刺激症状和眼表损伤。
6.眼部或全身抗生素药物:对于睑缘细菌感染者,给予抗生素滴眼液,或睑缘涂用抗生素眼膏,如氧氟沙星眼膏 。对于难治性睑缘炎或合并全身疾病者,考虑联合口服四环素、多西环素、红霉素、阿奇霉素等,须密切关注药物的不良反应。
7.眼部其他药物:全氟己基辛烷为半氟烷类惰性液体,可补充非极性油脂成分,增加泪膜脂质层厚度,稳定泪膜;可融解睑板腺开口阻塞物,改善睑酯分泌。目前在欧美国家已经或即将应用于临床的抗氧化滴眼液和干扰小RNA滴眼液等,将给干眼治疗带来新的选择,有助于进一步提高干眼治疗的效果。
(四)非药物治疗
1.热敷和雾化熏蒸:适用于治疗MGD,可选择毛巾、眼罩热敷或蒸汽熏蒸。
2.冷敷:适用于治疗水液缺乏型干眼,可促进泪腺分泌 。目前常用的冷敷温度为9~13℃ 。冷敷也适用于治疗合并过敏性结膜炎、严重睑板腺炎性 反应的干眼,以及睑板腺按摩挤压后患眼。
3.睑缘清洁:适用于治疗睑缘炎、睑板腺开口阻塞的干眼。使用睑板腺清洁剂或睑板腺开口清理仪器。
4.睑板腺按摩:主要适用于治疗合并MGD的干眼,包括以下3种方法。
(1)手法按摩:热敷后拉紧眼部周围皮肤或牵拉外眦固定上下眼睑,手指沿睑板腺平行方向上下按摩睑板腺腺管,须避免过度压迫眼球。
(2)器械按摩:热敷后使用睑板腺器械操作,建议按摩3~6次,每次间隔时间为3~7d。
(3)睑板腺热脉动按摩:睑板腺热脉动治疗仪以恒定42.5℃直接加热上下睑板腺腺体的同时,对眼睑外层进行脉冲按摩,以排出睑酯。单次按摩时间为12.5min,治疗效果可以维持6~12个月。睑板腺光热脉动复合治疗仪以光热40~42 ℃对眼睑中 的睑板腺进行加热 ,融解睑板腺阻塞物后施加压 力,排出睑板腺内部阻塞物。国产液脉动治疗仪以液体加热方式,在40~43℃实现加热和按摩,安全且有效。
5.IPL 治疗:利用非相干多谱光产生的IPL光热和光化学作用治疗MGD、睑缘炎及蠕形螨感染,可显著改善干眼的TBUT、泪液分泌功能、睑缘水肿、睑脂黏滞度并具有除螨作用。1个疗程治疗3或4次,治疗间隔时间为2~4周,可增加疗程。
6.除螨治疗:适用于治疗蠕形螨相关睑缘炎引起的干眼。采用5%茶树油眼贴或湿巾、4松油醇湿巾等对睑缘进行清洁,或采用IPL进行治疗。
7.治疗性隐形眼镜:包括软性角膜绷带镜和硬性巩膜镜。硬性巩膜镜常用于治疗中重度干眼,持续或严重暴露性角膜炎,如Sjögren综合征、Stevens-Johnson综合征等导致的干眼。治疗性隐形眼镜须规范使用,避免出现角膜新生血管、角膜感染等并发症。
8.湿房镜和加湿器:湿房镜可提高局部环境的湿度,并减少泪液挥发,缓解干眼症状。加湿器可通过增加局部空气湿度,改善干眼症状。
9.鼻外神经刺激:使用刺激鼻外神经的器械,将具有特定频率和振幅的振动尖端置于鼻翼软硬骨交界的皮肤处,以振动刺激皮肤表浅的筛前神经鼻外支,从而激活鼻泪反射,促进天然泪液分泌。
(五)手术治疗
水液缺乏型干眼可采用临时或永久性泪点封闭术或泪道栓塞术。睑板腺导管探通术为侵入性治疗,可用于常规治疗无效的MGD所致干眼。对于瘢痕性类天疱疮、Stevens-Johnson综合征和其他严重眼表疾病导致的持续眼表上皮损伤,可考虑行羊膜移植术。对于持续性眼表暴露导致的眼表 上皮缺损或其他难治性干眼,可行临时或永久性睑缘部分或全部缝合术,除了使用缝合线外,还可使用胶带、胶水,或采用注射肉毒杆菌造成提上睑肌麻痹的方式 ,实现临时性睑缘闭合。对于原发性(先天性)泪腺缺失或继发于瘢痕性结膜炎(黏膜类天疱疮、Stevens-Johnson综合征、化学烧伤)和泪腺损伤(外科手术、头面部放射治疗)的严重水液缺乏型干眼,可考虑行下颌下腺、唇黏膜移植术。










